هل لاحظت مؤخرًا نزولا حادا أو لا إراديا في وزنك؟ هل شعرت أن شهيتك للطعام قد قلت أو أنك تتجنب تناول الأطعمة خوفًا من تفاقم أعراضك؟ هل تمر حاليا بمرحلة نشاط المرض ولم تعد لديك الرغبة في تناول طعامك الذي تحب؟
إن هذه العلامات لدى مرضى القولون التقرحي وداء كرون قد تكون مؤشرًا على خطر الإصابة بسوء التغذية.
سنسلط الضوء في هذا المقال على موضوع سوء التغذية لدى مرضى داء الأمعاء الالتهابي وانتشاره وأسبابه وآثاره وكيفية تجنبه أو معالجته.
نسبة انتشار سوء التغذية:
أظهرت الدراسات أن ما يصل إلى ٨٥٪ من مرضى داء الأمعاء الالتهابي يعانون من سوء التغذية. وعندما نقارن بين النوعين الرئيسيين للمرض نجد أن انتشار سوء التغذية يكون أعلى بكثير في داء كرون مقارنة بالالتهاب القولون التقرحي لدى الكبار والصغار على حد سواء، حيث يعاني ما بين ٦٥-٧٥٪ من مرضى داء كرون من فقدان حاد في أوزانهم. كما وجدت الدراسات أن مرضى داء الأمعاء الالتهابي المنومين في المستشفى هم أكثر عرضة لخطر الإصابة بسوء التغذية بخمس مرات ونصف مقارنة بالمرضى المنومين لأسباب أخرى. الجانب الأكثر إثارة للقلق هو أن شدة سوء التغذية ترتبط ارتباطًا وثيقًا بنشاط المرض ومدته ومدى انتشاره. أي أنه كلما زاد نشاط المرض ومدة الإصابة به وانتشاره في الجهاز الهضمي، زادت احتمالية معاناة المريض من سوء التغذية بدرجة أكبر.
إن هذه الإحصاءات المثيرة للقلق تجعلنا نفكر بمسببات حدوث سوء التغذية وشيوعه بشكل خاص لدى مرضى داء الأمعاء الالتهابي.
أسباب انتشار سوء التغذية:
يعود سبب انتشار سوء التغذية إلى عدة عوامل متداخلة مع بعضها البعض، ومن أبرزها:
١. قلة تناول الطعام خوفا من تفاقم الأعراض وضعف الشهية الناتج عن طبيعة المرض نفسه. فالالتهابات المزمنة بالإضافة إلى نشاط المرض قد تؤدي في بعض الحالات إلى الغثيان والقيء والإسهال وآلام في البطن وغيرها من الأعراض التي تؤثر على شهية المريض وتجعله أمام خيارات محدودة من الأطعمة. كما أن المرضى المنومين في المستشفى قد يضطروا للصيام لفترات طويلة لأسباب مختلفة منها حدوث مضاعفات مثل الانسداد المعوي أو النزيف الشديد.
٢. سوء امتصاص العناصر الغذائية كالفيتامينات والمعادن بسبب الالتهابات المزمنة والتقرحات في أجزاء الجهاز الهضمي، بالإضافة إلى خسارة هذه العناصر الغذائية مثل الحديد والزنك بسبب النزيف، أو الإسهال أو وجود المفاغرة أو الخراجات.
٣. التدخلات الجراحية مثل إزالة أجزاء من الجهاز الهضمي تقلل من مساحة السطح الهضمي المسؤولة عن امتصاص العناصر الغذائية مما قد يؤدي إلى حدوث سوء التغذية.
٤. تفاعل بعض الأدوية مع العناصر الغذائية، كالسلفاسلازين والمثوتراكسيت، يؤثران على امتصاص حمض الفوليك. كما أن الستيرويدات (الكورتيزون) تؤثر على امتصاص الكالسيوم وفيتامين د، و الكوليسترامين يؤثر على امتصاص الفيتامينات أ، د، ك و هـ.
٥. ازدياد متطلبات البروتين والسعرات الحرارية في حالة نشاط المرض، فالالتهابات تسبب حالة هدم أيضيّ مما يستدعي تناول كمية بروتين وسعرات حرارية أعلى من حاجة الأصحاء.
مضاعفات سوء التغذية:
يعتبر موضوع سوء التغذية أمرا بالغ الأهمية نظرا للمخاطر الصحية المرتبطة به والتي من أبرزها:
١.سوء التغذية يزيد من احتمالية دخول المستشفى بشكل متكرر لمن يعاني منه من المرضى. فالنقص الغذائي يضعف جهاز المناعة ويجعل الجسم أكثر عُرضة للالتهابات والمضاعفات، مما يستدعي مراجعة المستشفى بصورة متكررة ويزيد من معدل الوفيات بين مرضى داء الأمعاء الالتهابي.
٢. تقلل من الاستجابة الفعالة للدواء
٣. تقلل من جودة الحياة
٤. تزيد من تكاليف الرعاية الصحية
٥. تؤخر النمو والتطور البدني والعقلي عند الأطفال والمراهقين
٦. تؤدي إلى ضمور الكتلة العضلية (السركوبينيا) أو فقدان كتلة وقوة العضلات، مما يجعل المرضى أكثر عرضة للإرهاق والضعف. ولا ينطبق هذا فقط على الأشخاص النحيلين، بل البدناء أيضا. فمن المتعارف عليه أن ضمور الكتلة العضلية يؤثر على كبار السن ولكن أظهرت الإحصائيات الحديثة أن ٥٢٪ من مرضى داء كرون و٣٧٪ من مرضى التهاب القولون التقرحي يعانون من فقدان كتلة العضلات أيا كانت أعمارهم بسبب عدة عوامل، منها قلة تناول البروتين، واتباع نظام غذائي غير صحي، وزيادة نسبة الدهون بالجسم، وقلة النشاط البدني، والالتهابات المزمنة، وتأثيرات بعض الأدوية كالستيرويدات.
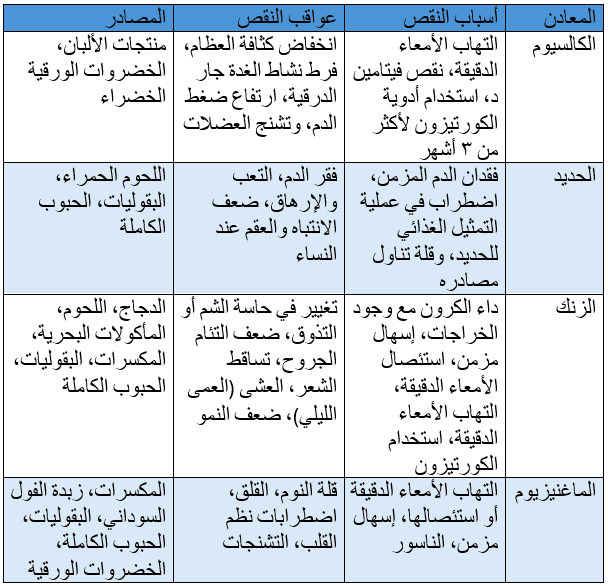
٧. تؤدي إلى نقص العناصر الغذائية (كالحديد والزنك وفيتامين ب١٢ وغيرها) في حالة نشاط وخمود المرض. فمن المعلوم أن الكثير من العناصر الغذائية كالمعادن والفيتامينات تتم عملية امتصاصها في الأمعاء الدقيقة (صورة رقم ١)، ووجود الالتهاب في منطقة معينة من الجهاز الهضمي أو حدوث أعراض مثل الإسهال يؤدي إلى نقصها (جدول رقم ١و٢).
ومن الجدير بالذكر أن الجمعية الأوروبية للتغذية السريرية والأيض أصدرت توصيات تتعلق بالتغذية وداء الأمعاء الالتهابي مفادها بأنه يجب فحص جميع مرضى داء الأمعاء الالتهابي بانتظام للكشف عن نقص العناصر الغذائية وتصحيح أي نقص محدد بالشكل المناسب. كما أكدت التوصية أن حتى المرضى الذين وصلوا إلى مرحلة خمود المرض وأولئك الذين يبدون بصحة جيدة قد يعانون أيضًا من نقص العناصر الغذائية ولذلك يجب تقييمهم بشكل دوري.
معالجة سوء التغذية وتصحيح نقص العناصر الغذائية:
تؤكد الرابطة الأمريكية لأمراض الجهاز الهضمي على ضرورة أن يتابع كل مريض بداء الأمعاء الالتهابي مع أخصائي تغذية علاجية، ومع ذلك تبين إحدى الدراسات أن ٦٩٪ من مرضى داء الأمعاء الالتهابي لم يتلقوا أي نصيحة عن التغذية ومرضهم. كما تؤكد المنظمة الأوروبية للتغذية السريرية على هذا الأمر مضيفة أنه يجب أن يكون أخصائي التغذية العلاجية مختصا بداء الأمعاء الالتهابي ليقدم الاستشارة اللازمة للمريض.
فكيف يمكن لأخصائي التغذية العلاجية أن يقيم الحالة الغذائية للمرضى المصابين بداء الأمعاء الالتهابي؟
يكون التقييم الغذائي بعد دراسة شاملة للجوانب الآتية:
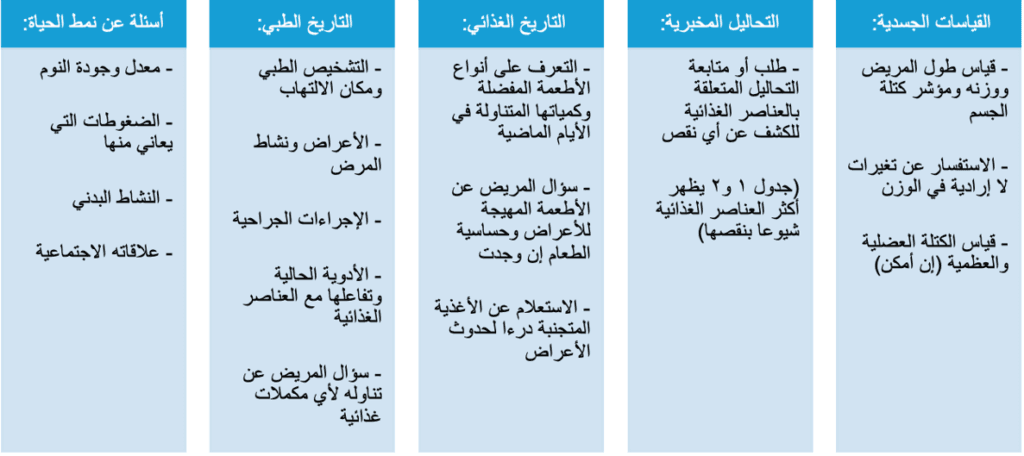
– بناءً على التقييم الغذائي، يقوم أخصائي التغذية بالبحث عن علامات سوء التغذية ويعالجها. إضافة إلى ذلك سيساعد المريض على:
١. معرفة الأطعمة التي تهيج الأعراض أو تحسنها
٢. تحسين حالتك الغذائية قبل وبعد العملية الجراحية إن لزمت
٣. الوصول إلى خمود المرض حيث يضع الخطة الغذائية المصممة خصيصا لاحتياجات المريض أو الحميات العلاجية التي تقلل من الالتهابات والانتكاسات المتكررة
٤. وصف المكملات الغذائية الغنية بالفيتامينات والمعادن بجرعات معينة، تحت إشراف الطبيب، لمعالجة أي نقص محدد من قبل
٥. وصف مكمل غذائي سائل يلبي جميع الاحتياجات الغذائية للمريض إما جزئيا أو لتغطية كامل السعرات الحرارية اليومية المطلوبة، إما عن طريق الفم أو من خلال التغذية الأنبوبية للمرضى الذين يعانون من سوء تغذية ونقص الوزن
٦- متابعة وضع المريض عن كثب ومراقبته، وتعديل خطة التغذية العلاجية حسب الحاجة، مع التنسيق مع طبيب الجهاز الهضمي لتحسين الحالة التغذوية للمريض.
وأخيرا، فإن معالجة سوء التغذية بشكل فعال أمر بالغ الأهمية لمرضى داء الأمعاء الالتهابي. فالإرشادات الطبية الحالية تنصح بأن يخضع جميع المرضى بانتظام لفحص الحالة التغذوية والبحث عن أي نقص في العناصر الغذائية وقت التشخيص وبعده بشكل روتيني منتظم. لذا، من الضروري أن يكون مرضى داء الأمعاء الالتهابي على دراية بمخاطر سوء التغذية وأن يسعوا إلى الحفاظ على نظام غذائي متوازن بالتعاون مع فريق الرعاية الصحية المختص لتحسين نتائج العلاج وجودة الحياة لديهم.
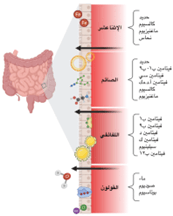
صورة رقم ١: أماكن امتصاص العناصر الغذائية في الأمعاء الدقيقة والقولون
صورة مقتبسة من Gold SL, et al. Inflamm Bowel Dis. 2023
أبرز العناصر الغذائية الأكثر نقصا لدى مرضى داء الأمعاء الالتهابي (جدول رقم ١)
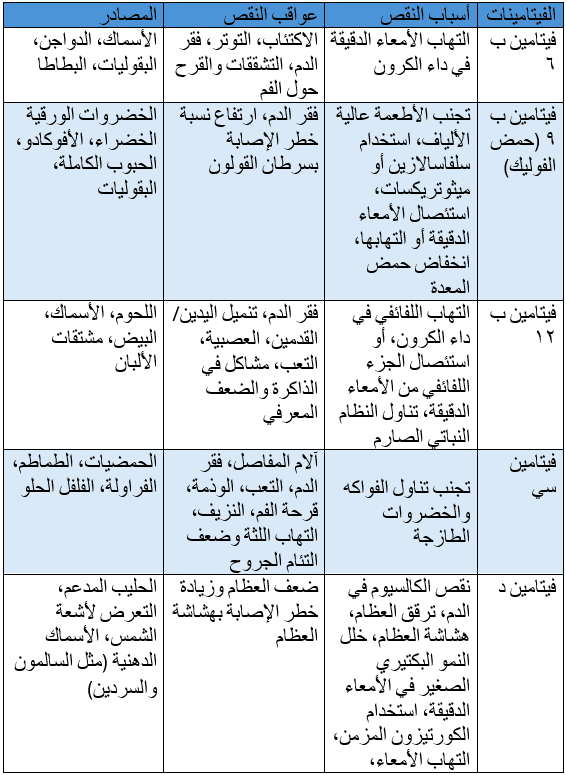
أبرز العناصر الغذائية الأكثر نقصا لدى مرضى داء الأمعاء الالتهابي (جدول رقم ٢)
ملاحظة: يتم تعويض نقص هذه الفيتامينات والمعادن بوصف مكملات غذائية على شكل أقراص أو حقن أو محلول عن طريق الوريد وتحت إشراف الفريق الطبي.
المراجع:
- Balestrieri P, Ribolsi M, Guarino MPL, Emerenziani S, Altomare A, Cicala M. Nutritional Aspects in Inflammatory Bowel Diseases. Nutrients. 2020;12(2):372.
- Bischoff SC, Bager P, Escher J, Forbes A, Hébuterne X, Hvas CL, Joly F, Klek S, Krznaric Z, Ockenga J, Schneider S, Shamir R, Stardelova K, Bender DV, Wierdsma N, Weimann A. ESPEN guideline on Clinical Nutrition in inflammatory bowel disease. Clin Nutr. 2023 Mar;42(3):352-379
- Casanova MJ, Chaparro M, Molina B, et al. Prevalence of malnutrition and nutritional characteristics of patients with inflammatory bowel disease. J Crohns Colitis2017;11(12):1430–9.
- Dhaliwal A, Quinlan JI, Overthrow K, Greig C, Lord JM, Armstrong MJ, Cooper SC. Sarcopenia in Inflammatory Bowel Disease: A Narrative Overview. Nutrients. 2021 Feb 17;13(2):656.
- Dubinsky MC, Ungaro RC. High Prevalence of Malnutrition and Micronutrient Deficiencies in Patients With Inflammatory Bowel Disease Early in Disease Course. Inflamm Bowel Dis. 2023 Mar 1;29(3):423-429.
- Einav L, Hirsch A, Ron Y, Cohen NA, Lahav S, Kornblum J, Anbar R, Maharshak N, Fliss-Isakov N. Risk Factors for Malnutrition among IBD Patients. Nutrients. 2021 Nov 16;13(11):4098.
- Gold SL, Rabinowitz LG, Manning L, Keefer L, Rivera-Carrero W, Stanley S, Sherman A, Castillo A, Tse S, Hyne A, Matos K, Cohen B, Grinspan A, Colombel JF, Sands BE,
- Gold SL, Manning L, Kohler D, Ungaro R, Sands B, Raman M. Micronutrients and Their Role in Inflammatory Bowel Disease: Function, Assessment, Supplementation, and Impact on Clinical Outcomes Including Muscle Health. Inflamm Bowel Dis. 2023 Mar 1;29(3):487-501.
- Limdi JK, Aggarwal D, McLaughlin JT. Dietary Practices and Beliefs in Patients with Inflammatory Bowel Disease. Inflamm Bowel Dis. 2016 Jan;22(1):164-70.
- Prieto JMI, Andrade AR, Magro DO, Imbrizi M, Nishitokukado I, Ortiz-Agostinho CL, Dos Santos FM, Luzia LA, Rondo PHC, Leite AZA, Carrilho FJ, Sipahi AM. Nutritional Global Status and Its Impact in Crohn’s Disease. J Can Assoc Gastroenterol. 2021 Mar 23;4(6):290-295.
- Radziszewska M, Smarkusz-Zarzecka J, Ostrowska L, Pogodziński D. Nutrition and Supplementation in Ulcerative Colitis. Nutrients. 2022 Jun 14;14(12):2469.
- Scaldaferri F, Pizzoferrato M, Lopetuso LR, Musca T, Ingravalle F, Sicignano LL, Mentella M, Miggiano G, Mele MC, Gaetani E, Graziani C, Petito V, Cammarota G, Marzetti E, Martone A, Landi F, Gasbarrini A. Nutrition and IBD: Malnutrition and/or Sarcopenia? A Practical Guide. Gastroenterol Res Pract. 2017;2017:8646495.
13. Valvano M, Capannolo A, Cesaro N, Stefanelli G, Fabiani S, Frassino S, Monaco S, Magistroni M, Viscido A, Latella G. Nutrition, Nutritional Status, Micronutrients Deficiency, and Disease Course of Inflammatory Bowel Disease. Nutrients. 2023 Aug 31;15(17):3824.

د. ميساء حكمت الزعيم
بكالوريوس في التغذية السريرية من جامعة الملك سعود في الرياض، المملكة العربية السعودية دكتوراه في علوم التغذية من جامعة ماساتشوستس في الولايات المتحدة الأمريكية حاصلة على البورد العالمي لطب نمط الحياة أخصائية تغذية علاجية مختصة بالتغذية والقولون العصبي من جامعة موناش، وداء الأمعاء الالتهابي من مستشفى سيدرز سيناي في الولايات المتحدة الأمريكية Instagram: @mhz_ibd